Exploración clínica
Enlace patrocinado
Introducción
Ciclo cardíaco
División “volumétrica”
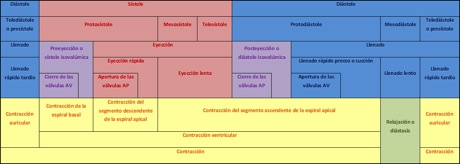
Es la que se utiliza en la clínica, mediante la palpación de los pulsos (arteriales y venosos) y el latido apical, y la auscultación cardíaca. La auscultación cardíaca permite dividir el ciclo cardíaco en sístole ☤ y diástole ☤. La sístole a su vez se divide en 3 fases (proto, meso y telesístole), al igual que la diástole (proto, meso y telediástole ☤).
Asimismo, la sístole se puede dividir en 2 períodos, uno de preeyección o sístole isovolúmica, muy breve, y otro de eyección, que ocupa la mayor parte del tiempo. Por esta razón, la sístole casi equivale a la eyección sanguínea. A su vez, la eyección se divide en eyección rápida ☤ y eyección lenta ☤.
De la misma forma, la diástole se puede dividir en 2 períodos, la posteyección o diástole isovolúmica, poco duradero, y el llenado. En este caso, la diástole sería casi lo mismo que el llenado. Además, dicho llenado se divide en 3 fases, el llenado rápido precoz o succión, el llenado lento o diástasis y el llenado rápido tardío o contracción auricular ☤.
La protosístole incluye la preeyección y la eyección rápida, y la eyección lenta corresponde a la meso y a la telesístole. Por otro lado, la protodiástole comprende la posteyección y el llenado rápido precoz, la mesodiástole, el llenado lento, y la telediástole o presístole, el llenado rápido tardío.
División “contráctil”
Clásicamente se consideraba que la sístole era la contracción del corazón, y se hablaba de sístole ventricular y sístole auricular. Posteriormente se abandonó el término de sístole auricular para evitar confusiones y se empleó el término de sístole para referirse exclusivamente a la sístole ventricular. De esta forma, la sístole equivaldría a la contracción ventricular. Sin embargo, descubrimientos recientes han puesto en entredicho la concepción clásica, y se considera que la protodiástole (es decir, diástole isovolúmica y llenado rápido precoz) es un proceso activo como resultado de la contracción ventricular. A esta nueva concepción ha contribuido la teoría de la banda miocárdica ventricular de Torrent i Guasp, ya que supone una explicación anatómica para este proceso fisiológico.
Es la que se utiliza en la clínica, mediante la palpación de los pulsos (arteriales y venosos) y el latido apical, y la auscultación cardíaca. La auscultación cardíaca permite dividir el ciclo cardíaco en sístole ☤ y diástole ☤. La sístole a su vez se divide en 3 fases (proto, meso y telesístole), al igual que la diástole (proto, meso y telediástole ☤).
Asimismo, la sístole se puede dividir en 2 períodos, uno de preeyección o sístole isovolúmica, muy breve, y otro de eyección, que ocupa la mayor parte del tiempo. Por esta razón, la sístole casi equivale a la eyección sanguínea. A su vez, la eyección se divide en eyección rápida ☤ y eyección lenta ☤.
De la misma forma, la diástole se puede dividir en 2 períodos, la posteyección o diástole isovolúmica, poco duradero, y el llenado. En este caso, la diástole sería casi lo mismo que el llenado. Además, dicho llenado se divide en 3 fases, el llenado rápido precoz o succión, el llenado lento o diástasis y el llenado rápido tardío o contracción auricular ☤.
La protosístole incluye la preeyección y la eyección rápida, y la eyección lenta corresponde a la meso y a la telesístole. Por otro lado, la protodiástole comprende la posteyección y el llenado rápido precoz, la mesodiástole, el llenado lento, y la telediástole o presístole, el llenado rápido tardío.
División “contráctil”
Clásicamente se consideraba que la sístole era la contracción del corazón, y se hablaba de sístole ventricular y sístole auricular. Posteriormente se abandonó el término de sístole auricular para evitar confusiones y se empleó el término de sístole para referirse exclusivamente a la sístole ventricular. De esta forma, la sístole equivaldría a la contracción ventricular. Sin embargo, descubrimientos recientes han puesto en entredicho la concepción clásica, y se considera que la protodiástole (es decir, diástole isovolúmica y llenado rápido precoz) es un proceso activo como resultado de la contracción ventricular. A esta nueva concepción ha contribuido la teoría de la banda miocárdica ventricular de Torrent i Guasp, ya que supone una explicación anatómica para este proceso fisiológico.
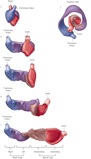
La teoría de la banda miocárdica ventricular es una forma de explicar la disposición de las fibras de ambos ventrículos, de manera que se trataría de una banda enrollada sobre sí misma, cuyo inicio estaría en el tronco pulmonar y que acabaría en la aorta. Se compone de 2 espirales, una basal, con un segmento derecho y otro izquierdo, y otra apical, con los segmentos descendente y ascendente. La despolarización de los ventrículos seguiría esta secuencia, y por ello también su contracción ☤.
La contracción ventricular se compone de contracción de la espiral basal, la del segmento descendente de la espiral apical y la de su segmento ascendente.
La contracción de la espiral basal empuja la sangre hacia la punta y origina la preeyección o sístole isovolúmica. Este empuje hacia la punta es el causante del latido apical. La contracción del segmento descendente de la espiral apical da la eyección rápida por acortamiento del eje cardíaco. La contracción del segmento ascendente da lugar a un alargamiento del eje cardíaco, y esto origina por orden sucesivo la eyección lenta, la posteyección o diástole isovolúmica y el llenado rápido precoz o succión.
La contracción ventricular se compone de contracción de la espiral basal, la del segmento descendente de la espiral apical y la de su segmento ascendente.
La contracción de la espiral basal empuja la sangre hacia la punta y origina la preeyección o sístole isovolúmica. Este empuje hacia la punta es el causante del latido apical. La contracción del segmento descendente de la espiral apical da la eyección rápida por acortamiento del eje cardíaco. La contracción del segmento ascendente da lugar a un alargamiento del eje cardíaco, y esto origina por orden sucesivo la eyección lenta, la posteyección o diástole isovolúmica y el llenado rápido precoz o succión.
Debido a esta nueva concepción, se deben adoptar nuevos términos. La contracción y la relajación isovolúmicas deben sustituirse por sístole y diástole isovolúmicas, respectivamente, porque en ambos existe una contracción ventricular. El llenado rápido precoz se convierte en sinónimo de succión, para hacer hincapié en que se trata de un proceso activo.
Seleccione la imagen para agrandar.
Pasos en la exploración cardiológica
La exploración clínica cardiológica consta de los mismos apartados que cualquier otra exploración clínica:
- Inspección y palpación: se valoran el latido apical y los pulsos (arterial, venoso y capilar).
- Auscultación y palpación: se estudian los ruidos cardíacos normales y adventicios, así como los frémitos que pudieran originar.
- Percusión: ha quedado en desuso por su complejidad y por la superioridad de la ecografía.
- Olfacción: prácticamente no tiene interés en este tipo de exploración.
Inspección y palpación
Latido apical o de punta
Se debe a la proyección de la punta en el tórax, gracias fundamentalmente al ventrículo izquierdo, por lo que informa de las cavidades izquierdas del corazón.
Ondas e intervalos del latido apical (apicocardiograma)
Ondas e intervalos del latido apical (apicocardiograma)
Consta de varios puntos:
Entre ellos se consideran los siguientes intervalos:
Entre ellos se consideran los siguientes intervalos:
- Intervalo CE: se corresponde con la sístole isovolúmica y es el período en el que se percibe el latido apical. Presenta el N1 (notch 1), un descenso de la presión que se debe al cierre de la válvula mitral, que protruye hacia la aurícula izquierda.
- Intervalo EK: período de meseta que existe durante la eyección cardíaca.
- Intervalo KO: corresponde a la eyección lenta y la diástole isovolúmica. Tiene un aumento de la presión, el N2 (notch 2), debido a que se cierra la válvula aórtica y protruye hacia el ventrículo izquierdo.
La pendiente ascendente del latido apical, es decir, el intervalo CE, es la parte percibida. Como ya se ha dicho, se debe al empuje de sangre hacia el vértice por la contracción de la espiral apical. El latido apical es protosistólico y precede al pulso arterial, también protosistólico. Si no se ve o palpa el latido apical en decúbito supino, el decúbito lateral izquierdo aumenta las probabilidades de palparlo.
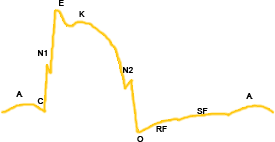
Características del latido apical
- Amplitud, altura o intensidad: elevación máxima que alcanza la superficie en cada latido. En función del grado de ésta se habla de latido impulsivo, normal o apagado.
- Frecuencia: diferencia de tiempo entre el inicio de un latido y el siguiente, expresada en latidos por minuto (lpm). Se utilizan los términos taquicardia (>100 lpm), frecuencia normal (60-100 lpm), bradicardia (<60 lpm) o asistolia (0 lpm).
- Celeridad, rapidez o duración: tiempo que transcurre entre el inicio de un latido y su finalización. El latido puede ser sostenido, normal o breve.
Correspondencia entre cada latido y cada pulsación. Lo normal es que cada latido cardíaco lo siga una pulsación arterial. Si hay más latidos cardíacos que pulsaciones, existe el denominado déficit de pulso ☤.
Características del latido apical en algunas alteraciones
- Hipertrofia con dilatación (= excéntrica)
• Izquierda (por insuficiencia mitral): punta a la izquierda y abajo.
• Derecha (por insuficiencia tricuspídea): punta a la derecha y abajo.
- Hipertrofia sin dilatación (= concéntrica)
• Izquierda (por estenosis mitral): punta a la izquierda.
• Derecha (por estenosis tricuspídea): punta a la derecha.
Pulso arterial
- Fisiológicos: pulsos carotídeo, facial, temporal, axilar, humeral, cubital, radial, femoral, poplíteo, tibial posterior y dorsal del pie.
- Patológico: pulso intercostal ☤.
Las alteraciones de las cavidades izquierdas del corazón se reflejan en el pulso arterial.
Ondas e intervalos del pulso arterial (carotidograma)
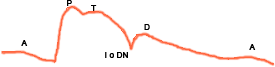
Una pulsación carotídea se puede dividir en una pendiente anácrota (ascendente) y otra catácrota (descendente). La palpación permite percibir la pendiente anácrota, que corresponde aproximadamente a la onda P. Por tanto, el pulso carotídeo sucede al latido apical, y ambos son protosistólicos. Sin embargo, no conviene utilizar los pulsos periféricos para situar temporalmente los ruidos cardíacos, porque la atenuación de la pulsación hace que presenten características distintas al pulso carotídeo.
Características del pulso arterial
Frecuencia: se mide en pulsaciones por minuto (ppm). El pulso puede ser frecuente (frequens) o lo que es lo mismo, hay taquisfigmia (>100 ppm). También puede ser normal (100-60 ppm) o ser raro (rarus), es decir, bradisfigmia (<60 ppm).
Celeridad, rapidez o duración: se denomina acelerado (celer) o saltón, normal, o tardío (tardus) o perezoso.
Variación de la amplitud:
- Según la rama del pulso en la que se localice (ascendente o descendente) puede ser:
Catadícroto: se sitúa en la rama descendente. Es la situación normal.
Según la diferencia de amplitud entre las 2 ondas:
Hipodícroto: la onda D es de baja amplitud. Es la normalidad.
Bifidez: se denomina pulso bífido (bisferiens) a aquél que presenta 2 ondas, ambas sistólicas ☤. Es propio de la doble lesión ☤ aórtica.
Igualdad: variación de la amplitud entre distintas pulsaciones. Puede ser igual ☤ o desigual. Éste puede ser a su vez, un pulso alternante ☤ (típico de la insuficiencia ventricular izquierda), o el pulso paradójico o de Kussmaul (el pulso es parvo en la inspiración y normal en la espiración). Este último se produce normalmente ☤, pero sólo se percibe en situaciones patológicas ☤ cuando hay una dificultad de llenado del ventrículo derecho.
Regularidad o variación de la frecuencia: el pulso puede ser regular (normal) o irregular. Éste puede ser, a su vez, regularmente irregular (arritmia respiratoria o pulso bi o trigeminado), o irregularmente irregular (extrasistolia irregular o arritmia completa). La arritmia respiratoria supone un aumento de la frecuencia cardíaca por la inspiración porque aumenta el retorno venoso.
Es la resistencia a la compresión. Puede ser duro o fuerte, normal, o blando o débil. Informa sobre la presión arterial diastólica ☤.

Características del pulso arterial en algunas alteraciones
- Valvulopatías aórticas
- Pulso en martillo de agua, de Corrigan o hipercinético: pulso magno y acelerado. Se da en la IA (insuficiencia aórtica).
- Pulso en meseta, en plateau o hipocinético: pulso parvo y tardío. Aparece en la EA (estenosis aórtica).
- Pulso filiforme: pulso parvo, blando y acelerado. Se presenta en el choque (shock).
Pulso venoso
Cabe señalar que el pulso venoso no es palpable, al contrario que el arterial. Las ondas se observan mejor en la vena yugular interna derecha, y si es posible mediante una linterna. La exploración debe hacerse con el paciente inclinado ☤ 45º. Hay que medir la altura máxima ☤ alcanzada partiendo del borde superior del manubrio del esternón (normalmente 3 cm). A esto hay que sumarle el tramo que va desde el manubrio hasta el corazón (4 cm). Por tanto, la presión venosa normal es de 7 cm de agua. El aumento se produce en la insuficiencia cardíaca congestiva, el taponamiento cardíaco, un infarto agudo de miocardio del ventrículo derecho o una compresión mecánica intratorácica.
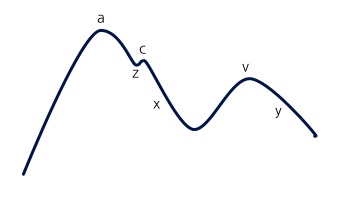
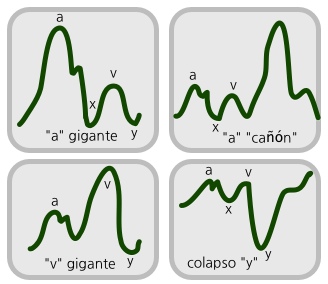
La inspección permite detectar 2 pendientes ascendentes, la de la onda a ☤ y la de la onda v ☤ (el ascenso de la onda c es imperceptible).
La inspección permite detectar 2 pendientes ascendentes, la de la onda a ☤ y la de la onda v ☤ (el ascenso de la onda c es imperceptible).
Características del pulso venoso en algunas alteraciones
- Ondas a en cañón: disociación AV.
- Ondas a ausentes ☤: fibrilación auricular.
- Ondas a independientes: flúter auricular.
- Ondas y descendidas: pericarditis constrictiva.
- Valvulopatías tricuspídeas, estenosis pulmonar e hipertensión pulmonar:
- Pulso venoso diastólico o auricular: onda y y onda a elevadas. Se da en la estenosis tricuspídea, la estenosis pulmonar y la hipertensión pulmonar. Es por un aumento de la presión venosa en la diástole, que se manifiesta fundamentalmente por un aumento de la onda a.
- Pulso venoso sistólico o ventricular: ondas c, x y v elevadas. Aparece en la insuficiencia tricuspídea, por un aumento de la presión venosa en la sístole, que se extiende a la protodiástole ☤, justo antes de abrirse las válvulas auriculoventriculares y llenarse los ventrículos. Lo más característico es el aumento de la onda v.
- Signo de Kussmaul: consiste en que durante la inspiración no disminuye la ingurgitación yugular, como ocurriría normalmente, sino que se mantiene o incluso aumenta. Se da en las situaciones en las que aparece el pulso (arterial) paradójico (es decir, disminución de la distensibilidad ventricular derecha).
Pulso capilar (de Quincke)
Al presionar la zona distal de la uña, se observa un relleno capilar que coincide con la sístole y un vaciamiento que coincide con la diástole. Es característico de la insuficiencia aórtica.
Auscultación y palpación
La auscultación pone de manifiesto los diferentes ruidos cardíacos, pero en ocasiones los mismos son tan intensos que generan un frémito, thrill o estremecimiento catario.
Regiones
Existen 2 grandes regiones en la auscultación cardíaca: la región prearterial, por delante de los grandes vasos y la región precordial, anterior al corazón.
Región prearterial
Límites
Región precordial
Límites
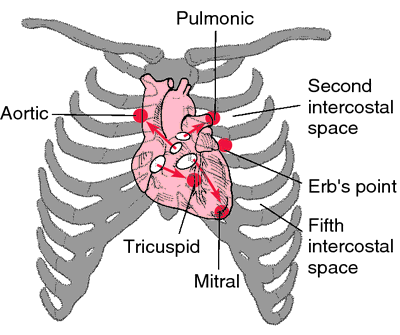
Focos
Existen un total de 5 focos, 1 por cada válvula y otro más para las válvulas aórtica y pulmonar.
Límites
- Primeras costillas derecha e izquierda.
- Segundas costillas derecha e izquierda.
- Líneas paraesternales derecha e izquierda.
Región precordial
Límites
- Segundas costillas derecha e izquierda.
- Línea transversal que pasa por la unión de la sexta costilla izquierda y la línea medioclavicular izquierda.
- Línea oblicua que transcurre desde la unión de la sexta costilla izquierda y la línea medioclavicular izquierda con la unión de la segunda costilla izquierda con la línea paraesternal izquierda.
- Línea medioclavicular derecha.
Focos
Existen un total de 5 focos, 1 por cada válvula y otro más para las válvulas aórtica y pulmonar.
- Focos basales:
- Foco aórtico accesorio de Erb, pulmonar secundario o mesocárdico: tercer espacio intercostal izquierdo en la línea paraesternal.
- Foco tricuspídeo o endoapical: cuarto espacio intercostal izquierdo en la línea paraesternal. Al igual que el foco pulmonar, se halla justo sobre la válvula.
- Foco mitral o apical: quinto espacio intercostal izquierdo en la línea medioclavicular. Está a distancia, por la misma razón que el foco aórtico.
Ruidos de los focos precordiales y prearteriales
En la auscultación, tras determinar la frecuencia cardíaca, el paciente debe respirar normal y luego mantener la espiración. Simultáneamente hay que palpar el pulso carotídeo. En ese momento se identifican los ruidos cardíacos, primero R1 y R2, luego el resto de ruidos no soplos, primero en sístole y luego en diástole, y finalmente los soplos, primero en sístole y luego en diástole.
Características de los ruidos precordiales y prearteriales
Hay que valorar en cada uno:
Hay que valorar en cada uno:
- Localización: foco y propagación.
- Tiempo de aparición: sistólicos o diastólicos. En función de si aparecen al inicio, en la mitad o al final de cada una de estas fases, se utilizan los prefijos proto-, meso-, tele- o pan-, respectivamente. Holo- es un sinónimo de pan- y telediastólico es sinónimo de presistólico.
- Intensidad ☤ (audibilidad).
- Tono: agudo o grave.
- Timbre: los soplos de eyección son rudos, y los de regurgitación son aspirativos.
- Variaciones: con la posición o con la respiración.
Clasificación de los ruidos precordiales y prearteriales
Los ruidos se clasifican en:
Los ruidos se clasifican en:
- Cardíacos
- Adventicios
- Estructurales
- Mesosistólicos: EA o EP.
- Pansistólicos: IM o IT.
- Telesistólicos: IM o IT con prolapso valvular.
- Protodiastólicos: IA o IP.
- Protomesodiastólicos: IA o IP.
- Pandiastólicos: EM, ET, IA o IP.
- Sistodiastólicos o continuos: CAP. Se oye en la región prearterial.
- Funcionales
- Mesosistólicos: soplo inocente por aumento de la velocidad de la sangre. Se oye en el foco pulmonar y no es ni intenso ni rudo.
- Extracardíacos: son ruidos pericárdicos y respiratorios.
Ruidos o sonidos cardíacos normales
- R1 o S1 (“dup”): protosistólico. Puede haber refuerzo, debilitación o desdoblamiento (drup-ta). Es por el cierre de las válvulas AV. Si se desdobla, se habla de M1 y T1. Esto se oye mejor en el foco tricuspídeo, donde casi siempre se oye desdoblado.
- R2 o S2 (“ta”): protodiastólico. Puede haber refuerzo (dup-tra), debilitación o desdoblamiento. Es por el cierre de las válvulas AP. El paciente debe respirar normal primero, y luego mantener la inspiración para auscultar el R2 desdoblado en A2 y P2. Esto se oye mejor en los focos aórtico y pulmonar. Si el desdoblamiento no se da, también es normal. P2 aumenta con la espiración y disminuye con la espiración.
- R3 o S3 (“ta”): protodiastólico, de tono grave. Su auscultación es fisiológica (en niños, jóvenes, embarazadas y atletas) o patológica (en el resto de casos). Se debe al llenado rápido precoz ventricular.
- R4 o S4 (“du”): telediastólico (= presistólico). Su auscultación es patológica. Se debe a la contracción auricular, que genera una vibración por falta de relajación del ventrículo.

Los ruidos R3 y R4 normalmente son difíciles de oír, así que para intentarlo el paciente debe elevar las piernas para facilitar el retorno venoso. Por otro lado, R1, R2, R3 y R4 se auscultan con la campana. Los chasquidos o clics se auscultan con el diafragma, en sedestación o en decúbito.
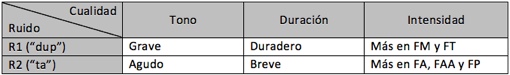
FM: foco mitral, FT: foco tricuspídeo, FA: foco aórtico, FAA: foco aórtico accesorio, FP: foco pulmonar
Situaciones
Desdoblamiento del R2
- Normalidad (R1 + R2): “dupta”.
- Ritmo de galope (derecho o izquierdo):
- Ritmo de galope telediastólico, presistólico o auricular (R4 + R1 + R2): “dudupta”.
- Ritmo de galope protosistólico o ventricular (R1 + R2 + R3): “dúptata”.
- Ritmo de galope por sumación (R4 + R1 +R2 + R3): “dudúptata”.
Desdoblamiento del R2
- Inspiratorio (= fisiológico): aumenta el retorno venoso al ventrículo derecho en la inspiración, y esto hace que se tenga que prolongar el tiempo de eyección y por tanto el cierre valvular pulmonar.
- Espiratorio (= paradójico): se da en la EA, porque el ventrículo izquierdo prolonga el tiempo de eyección (pulso tardío –además de parvo-) y con la inspiración se equipara la válvula pulmonar.
- Fijo: se da en la CIA, en la cual aumenta el retorno venoso en la inspiración y aumenta el flujo izquierda-derecha en espiración por la CIA. En ambos casos el cierre de la válvula pulmonar se retrasa.
Características de los ruidos cardíacos en algunas alteraciones
Estos ruidos se oyen con mayor intensidad en los correspondientes focos.
- Estenosis aórtica (EA) o pulmonar (EP): soplo de eyección mesosistólico romboidal, en diamante o creciente y decreciente (in crescendo e in decrescendo), y R2 apagado. Hay un clic protosistólico.
- Insuficiencia mitral (IM) o tricuspídea (IT): soplo de regurgitación pansistólico en barra y R1 apagado. Si hay un prolapso mitral o tricuspídeo, se oye un clic mesosistólico y luego el soplo comentado anteriormente, que es aquí es telediastólico.
- Insuficiencia aórtica (IA) o pulmonar (IP): soplo de regurgitación proto, protomeso o pandiastólico (según la intensidad) decreciente (in decrescendo).
- Estenosis mitral (EM) o tricuspídea (ET): soplo de eyección pandiastólico en diábolo o decreciente y creciente (in decrescendo e in crescendo), y R1 acentuado (= reforzado). Hay un clic protodiastólico.
- HTA o HTP: refuerzo de R2 (A2 o P2, respectivamente).
Estos ruidos se oyen con mayor intensidad en los correspondientes focos.
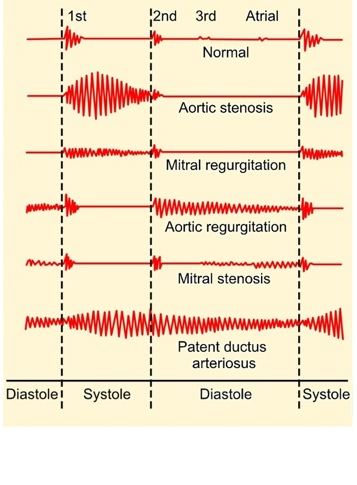
Propagaciones de los soplos en las valvulopatías
- Valvulopatías aortopulmonares: en la dirección y sentido del flujo.
- Estenosis aórtica: al cuello (arterias carótidas).
- Insuficiencia aórtica: a los focos aórtico accesorio, tricuspídeo y mitral.
- Estenosis pulmonar: a la región prearterial.
- Insuficiencia pulmonar: al foco tricuspídeo.
- Valvulopatías auriculoventriculares: siempre siguen la misma dirección y sentido.
- Estenosis e insuficiencia mitral: a la axila.
- Estenosis e insuficiencia tricuspídea: a la región epigástrica.
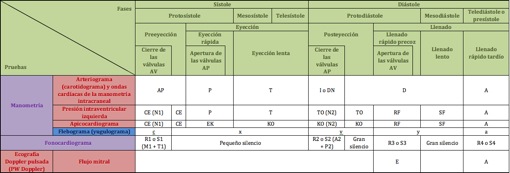
Tabla de equivalencias entre ruidos cardíacos y ondas cardiovasculares
Existen equivalencias fisiológicas o fisiopatológicas (no simplemente temporales) entre los ruidos cardíacos y las diferentes ondas cardiovasculares. El fonocardiograma puede mostrar alteraciones del corazón derecho y del corazón izquierdo, el yugulograma, sólo del corazón derecho, y el resto, del corazón izquierdo.
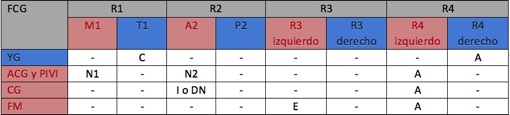
Tabla de equivalencias entre ruidos cardíacos y ondas cardiovasculares
Esta tabla muestra la correspondencia temporal (no fisiológica o fisiopatológica) de los ruidos y ondas que pueden percibirse en la exploración clínica. En negrita se muestran los signos perceptibles de forma fisiológica. El resto se detecta en circunstancias patológicas, por lo general.
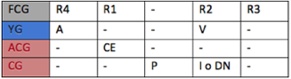
Tabla y gráfico del ciclo cardíaco
Seleccione la imagen para agrandar.
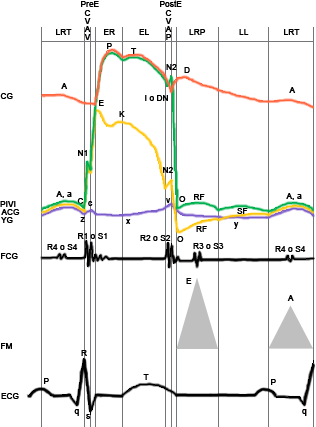
LRT: llenado rápido tardío o contracción auricular, CVAV: cierre de las válvulas AV, PreE: preeyección o sístole isovolúmica, ER: eyección rápida, EL: eyección lenta, CVAP: cierre de las válvulas AP, PostE: posteyección, LRP: llenado rápido precoz o succión, LL: llenado lento, CG: carotidograma, PIVI: presión intraventricular izquierda, ACG: apicocardiograma, YG: yugulograma, FCG: fonocardiograma, FM: flujo mitral y ECG: electrocardiograma.
Enlace patrocinado
Adaptado de “Exploración clínica cardiológica” de N. Jannone Pedro
Haga click para consultar la bibliografía.
- Banda miocárdica helicoidal en el corazón fetal, A. Sosa Olavarría y G. Pérez-Canto.
- Best and Taylor. Bases fisiológicas de la práctica médica, Dvorvin, Cardinali y Iermoli. Ed. Médica Panamericana, 14ª edición, 2010.
- Michigan. Diagnóstico Clínico, Judge RD, Woolliscroft JO, Zelenock GB, Zuidema GD y Barr P. Marbán, 1ª edición, 2000.
- Miller-Keane Encyclopedia and Dictionary of Medicine, Nursing, and Allied Health. Elsevier Saunders, 7ª edición.
- Noguer-Balcells Exploración clínica práctica, Jesús M. Prieto Valtueña. Elsevier, 27ª edición, 2011.
- Patología general. Introducción a la medicina clínica, F. Javier Laso. Masson, 1ªedición, 2004.
- The Normal Apex Cardiogram. Its Temporal Relationship to Electrical, Acoustic, and Mechanical Cardiac Events, Tafur E, Lawrence SC y Levine HD.
- Tratado de Fisiología médica. Guyton y Hall. Elsevier Saunders, 11ª edición, 2007.
- www.eccpn.aibarra.org
- www.intechopen.com
- www.wikipedia.org
Última actualización: 18 de junio de 2013